Llegint aquesta entrada del blog del Dr. Smith m’he assabentat de l’existència d’aquest patró electrocardiogràfic indicatiu d’IAMO, infart agut de miocardi oclusiu. A la web de Life in the Fastlane el tenen molt ben descrit, pel que he optat per traduir-lo a continuació. I també n’hem parlat en aquest episodi de l’empod.cat.
Un 13,3% dels IAM inferiors es poden presentar amb patró d’Aslanger i, a causa de ser etiquetats incorrectament com a SCASEST, ser privats de teràpia de reperfusió urgent
Aslanger 2020
L’abril de 2020, Aslanger et al identificaren un patró ECG específic relatiu a infart agut de miocardi oclusiu (IAMO) inferior en pacients amb malaltia concomitant de múltiples vasos, que no mostra elevacions contigües de l’ST o compleix criteris d’SCAEST. Els autors van revisar ECG i troballes angiogràfiques de 1000 SCASEST, 1000 controls (sense infart de miocardi), així com els pacients que es van presentar amb SCAEST inferior durant el mateix període. El patró d’Aslanger es va observar en un 6,3% dels pacients amb SCASEST i es va trobar que era un predictor d’infart extens i major mortalitat.
Criteri ECG
| 1) Elevació aïllada del segment ST a D.III 2) Depressió concomitant de l’ST a qualsevol de V4 a V6, amb ona T positiva o terminalment positiva 3) Segment ST més elevat a V1 que a V2 |
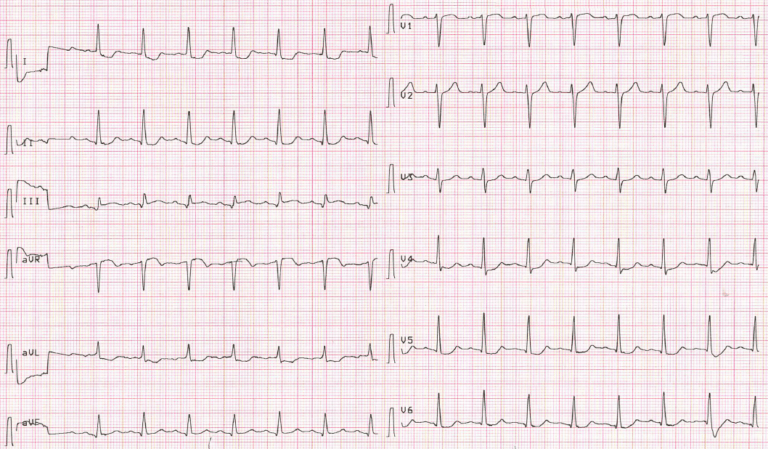
- Elevació ST a D.III, però no a cap altra derivació inferior,
- Depressió ST a qualsevol derivació de V4 a V6 (però no a V2) amb ona T positiva (o almenys terminalment positiva),
- Segment ST a V1 més elevat que a V2.
Per què no hi ha elevació contigua de l’ST?
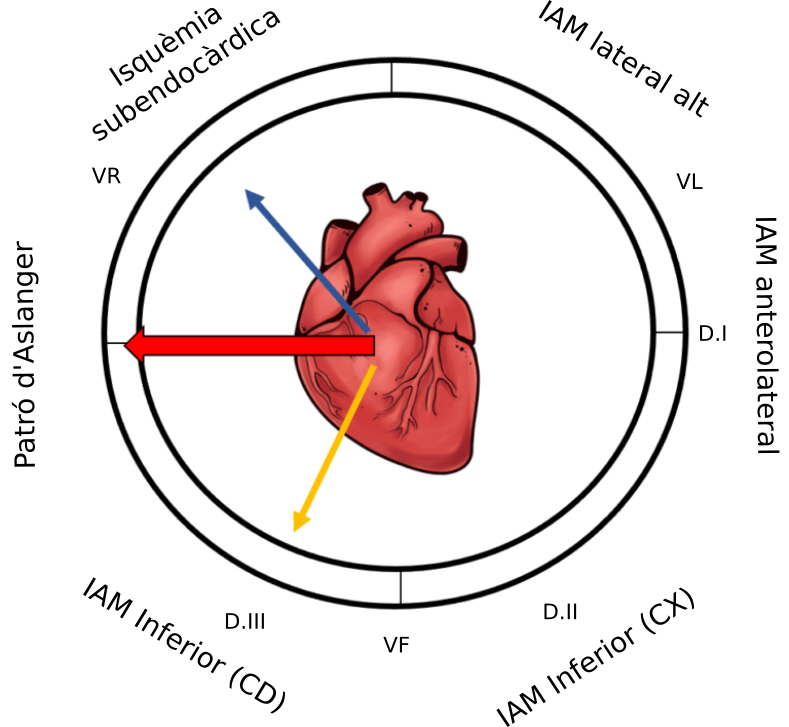
- En casos de lesió limitada a la cara inferior, el vector ST d’IAM inferior localitza l’àrea de l’infart i es dirigeix típicament inferiorment i cap a la dreta (fletxa groga).
- El vector ST d’isquèmia subendocàrdica no localitza la isquèmia i independentment de la regió coronària implicada apunta cap a VR (fletxa blava).
- La mitjana del vector ST resultant apunta cap a la dreta, provocant elevació només a D.III i VR.
Rellevància clínica
- La malaltia multivàs predisposa aquests pacients a pitjors resultats si s’endarrereix la reperfusió d’urgència, i el ràpid reconeixement d’aquest IAMO potencial hauria de millorar els resultats.
- La identificació, en el moment de l’angiografia, de la lesió culpable pot ser difícil si hi ha múltiples estenosis crítiques, i aquest patró guiaria a obrir primer les lesions que subministren a cara inferior.
Limitacions
- Aquest patró es va trobar en un 0,5% de pacients sense IAM, que podria ser el resultat d’un canvi crònic d’una lesió isquèmica prèvia.
- Un IAM inferior en presència d’infarts previs podria canviar l’orientació general del vector de la lesió causant un patró similar.
- Aquest és un estudi aïllat i retrospectiu i justificaria anàlisis addicionals com a predictor d’IAMO que es beneficiaria de teràpia de reperfusió d’emergència.
Autor de l’estudi
- Emre Aslanger; Hospital universitari Yeditepe, departament de cardiologia, Istanbul, Turquia
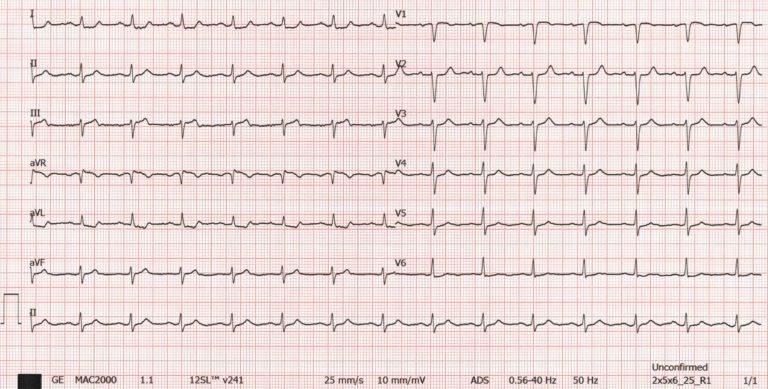
Altres exemples
Dona, 57 anys, sense antecedents de malaltia cardíaca excepte hipertensió, es presenta per dolor toràcic.
Referències
Referències històriques
- Aslanger E, Yıldırımtürk Ö, Şimşek B, Sungur A, Türer Cabbar A, Bozbeyoğlu E, Karabay CY, Smith SW, Değertekin M. A new electrocardiographic pattern indicating inferior myocardial infarction. J Electrocardiol. 2020 Jul-Aug;61:41-46.
- Aslanger EK, Smith SW. Response to: “A new electrocardiographic pattern indicating inferior myocardial infarction”. J Electrocardiol. 2020 Nov 18
Revisió eponímica
- Fiol M, Carrillo A, Cygankiewicz I, Velasco J, Riera M, Bayés-Genis A, Gómez A, Peral V, Bethencourt A, Goldwasser D, Molina F, Bayés de Luna A. A new electrocardiographic algorithm to locate the occlusion in left anterior descending coronary artery. Clin Cardiol. 2009 Nov;32(11):E1-6
- Bozbeyoğlu E, Aslanger E, Yıldırımtürk Ö, Şimşek B, Hünük B, Karabay CY, Kozan Ö, Değertekin M. The established electrocardiographic classification of anterior wall myocardial infarction misguides clinicians in terms of infarct location, extent and prognosis. Ann Noninvasive Electrocardiol. 2019 May;24(3):e12628
- Turgay Yildirim Ö, Çanakçı ME. The new ECG pattern for inferior myocardial infarction. J Electrocardiol. 2020 Nov-Dec;63:64
- Smith SW. Subtle ECG Findings of Left Anterior Descending Artery (LAD) Occlusion — LAD Occlusion MI (OMI). Vimeo 2020
- Smith SW. A 58 year old collapses in the hot sun Dr Smith’s ECG Blog 2020
- Smith SW. ECG with Aslanger’s Pattern. CT Pulmonary Angiogram Reveals LAD Ischemia (Septal Transmural). But this is not Contradictory. Dr Smith’s ECG Blog 2021
- Buttner R. OMI: Replacing the STEMI misnomer. LITFL 2021
Llicència
Traduït de l’original de Robert Buttner i Mike Cadogan al web Life in the Fastlane, sota llicència Creative Commons Reconeixement-NoComercial-CompartirIgual 4.0.








